DRG/DIP付费实施后,医院各临床科室可结合前期数据积累,根据DRG/DIP专科病组/病种四级手术占比与医疗收入占比之间的变化关系、建立DRG/DIP战略分布象限图,将病组分为优势病组(病种)、潜力病组(病种)、重点病组(病种)和劣势病组(病种)四类,对不同病组实施不同策略,并形成病种结构调整预测模型,对病种进行调整。
专科病组结构分析
首先,根据病种治疗费,提取专科收治的主流病种,统计病种合计治疗费、日均治疗费、治疗费占比等医疗收入指标,手术患者占比、四级手术占比、平均住院日等医疗质量指标以及病种CMI值、费用、药品、耗材消耗指数等DRG评价指标。
其次,分析专科病种治疗费分布与医疗质量情况,探查其中具有较高治疗费占比或日均治疗费的高收益病种,以及手术、四级手术占比、CMI值较高的疑难病种,同时通过与全省均值进行比较,判断专科在治疗同类疾病过程中的总费用及药耗消耗情况。
最后,运用波士顿矩阵分析法,将病种医疗指标与费用指标相结合,将病种划分象限,确定在科室医疗服务收入(病种合计治疗费、日均治疗费或治疗费占比)与技术难度评价(手术患者占比、四级手术占比或CMI值)指标方面表现较好的优势病种,为下一步的病种结构调整明确方向。
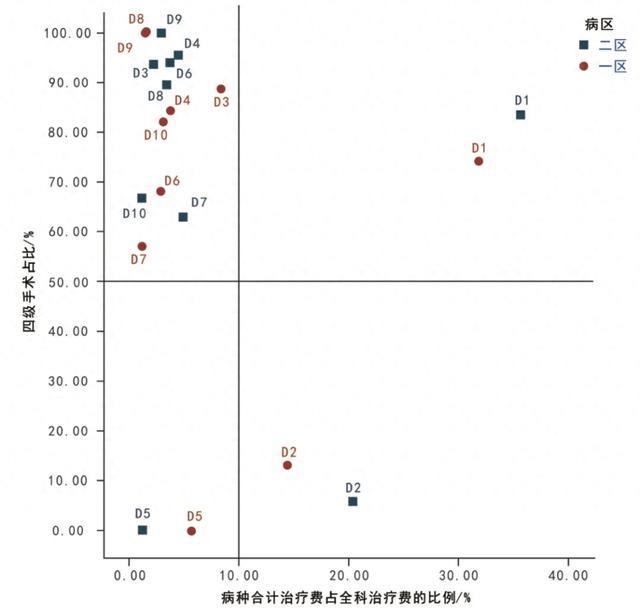
由波士顿矩阵分布可以看出:
(1)针对第I象限,该象限四级手术占比和病种合计治疗费占全科治疗费的比例均高、患者基数大,为优势病种/病组,CMI高、治疗成本和总费用高,在医院运营中具有举足轻重的作用。粗放式的运营管理和规模扩张,效益转化比有限,应针对病种进行拆分,制定目标、严格管控,降低次均费用;
(2)针对第II象限,该类科室及病种、疾病疑难程度高,病种合计治疗费占全科治疗费的比例低,为潜力病组,可以进一步加大资源投入,努力打造品牌优势,提升服务质量,增强学科建设,提高专业技术,保障患者“应收尽收”和“应治尽治”;
(3)针对第III象限,四级手术占比和病种合计治疗费占全科治疗费的比例均低,费用降低空间较小,为劣势病组/病种,基础较为薄弱,可以适当放宽标准,鼓励收治患者,更新迭代治疗技术,扩大区域影响力;
(4)针对第IV象限,四级手术占比低,病种合计治疗费占全科治疗费的比例较高,为重点病组/病种,可以采取密切监控的策略,建议该类科室可以增加疑难危重病例的收治,集中力量开展医学关键技术攻关,注重“提质增效”,多收治高CMI值病种。
病种结构调整预测模型
为直观反映病种结构调整对专科运营情况的影响,本研究尝试构建病种结构调整预测模型。
首先,确定结局变量,用于反映专科运营管理情况,包括医疗服务收入、专科成本合计、治疗费占比、日均治疗费等费用指标,以及手术/四级手术占比、科室CMI值等医疗指标。
其次,梳理影响以上结果指标的过程变量,如科室出院人次、实际占用总床日数、药品、耗材成本,模拟提升专科优势病种出院人次占比,观察科室工作负荷、耗材成本、药品成本等预测变量的变动情况,从而反映病种结构调整对科室医疗收入、成本补偿、手术/四级手术占比、科室CMI值等运营指标的影响。
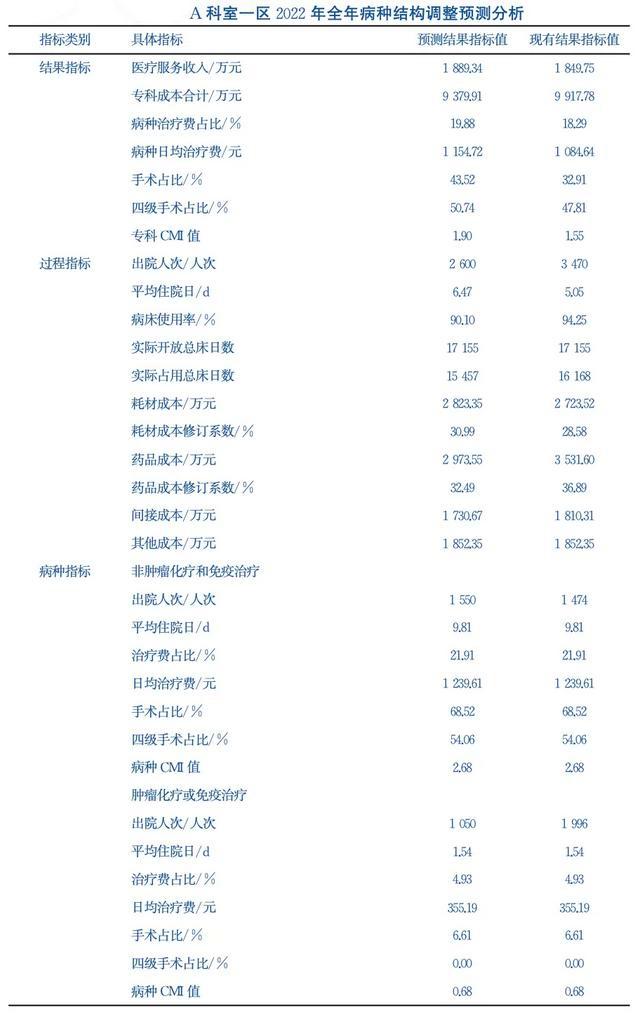
最后,形成医院专科运营管理分析体系,推动医疗资源合理化配置。医院管理者应梳理评估所收治的病种与医院功能定位是否相符,将常见病、简单病症向基层医院分诊。对病组CMI较高的病例,医院需要区别对待。其中因价格不合理引起政策性亏损的,医院要鼓励科室收治,特殊病例区别对待。
运营管理策略
1.引入临床路径,提高诊疗规范
临床路径标准化在规范诊疗行为、控制医疗费用、提高医疗效率及保障医疗质量中发挥着重要作用。DRG/DIP付费可以有效降低成本,实现医疗管理提质增效,但可能存在一味追求控制成本和忽视医疗质量的隐患。DRG/DIP付费侧重于医疗成本控制,临床路径则更侧重于医疗质量管理,两者相辅相成,互相促进,具有协同促进的效应。
临床路径管理需与DRG/DIP付费有效结合并不断优化、持续改进,才能起到既控制费用、保证效率又提高医疗质量的作用。可重点关注以下几点:
①加强DRG/DIP临床路径信息化建设,将临床路径嵌入HIS系统进行DRG/DIP管理,对费用发生全过程进行实时管理,并做到事前费用有测算、事中费用有对比提醒、事后费用有统计分析的闭环管理;
②通过设立临床专科运营助理岗位,负责基于DRG/DIP的临床路径的推动、监控、反馈、分析与改善,形成PDCA进阶循环;
③重视拓展DRG/DIP与临床路径的应用广度和深度,如利用DRG/DIP与临床路径对各专科疾病CMI变化动态进行追踪,调整医院学科发展与战略布局,还可依据DRG/DIP盈亏测算结果,将全院病组划分为盈利类、平衡类、亏损类三类,对其进行成本结构分析,并制定有针对性的策略。
2.加强成本管理,提高资源配置效率
成本管理是医院DRG/DIP管理的重要抓手,合理的病种成本管理体系至少重点关注核算方法库、实施路径、可复制性及实施保障四大要素。核算方法库是指需针对不同病种组、不同医院的成本核算基础,决定采用哪一种或几种方法开展DRG/DIP病种成本核算。实施路径是指在选定成本核算方法的基础上,设计该核算方法的具体流程和步骤,从而形成规范化的实施路径。可复制性是指该方法的具体实施路径,必须保证该方法在一定区域内(如:同一医院内部)具有一致性及较强的可操作性。实施保障是指基于核算结果开展管理实践的具体保障手段,包括建立核算结果的反馈渠道,制定相应考核方案和考核手段,开展相应管理的具体维度等。
基于DRG/DIP的病种成本核算结果,可以从资源配置、收益费用、运营效率及优化结构四个维度对医院内部管理提供相应支撑。具体如下:
(1)基于资源配置的视角:重点观察各科室某服务单元(如医护单元、检查单元、药品供给单元)成本收入比相较于全院平均水平是否存在过高或过低的情况,并通过相应量化指标计算该科室资源产出效率(如每万元固定资产医疗收入产出、每医护人均医疗收入产出),锁定产出效率明显较低的指标,支撑相应管理决策。
(2)基于收益费用的视角:重点观察某科室内部病种结构中均次费用相仿、病种数量相近但均次利润率偏离度较明显的DRG/DIP病种,通过实施管理策略(如制度干预、绩效调整)对该科室内部病种结构进行优化调整,提升科室运营效率。
(3)基于运营效率的视角:重点观察不同科室的同一病种组的内部结构(如收入结构、各服务单元成本率、均次成本额、均次利润率)存在的差异,并分析造成差异的主要原因,为优化临床路径、合理配置资源、实现学科及业务结构调整提供决策支撑。
(4)基于优化结构的视角:重点观察不同年度同一科室的同一病种组收入结构(如药耗占比、检查检验占比、操作类占比)之间的差异,深入分析病种组收支情况,结合医院发展战略和病种院内管理定位,探索DRG/DIP下病组的临床路径,调整病种成本收入结构。
3.医院绩效管理适应DRG/DIP的绩效变革升级
为促进DRG/DIP支付与绩效管理相适应,医院可从以下几个方面人手:
首先,医院绩效管理必须要从战略着手,明确战略定位、专科规划与专科建设策略,制定重点病种和重点手术目录,优化病种结构,提高附加值高的疑难危重疾病的诊疗水平,打造核心竞争力。
其次,医院应结合实际情况,针对不同科室设计不同的绩效考核方案,将DRG/DIP质评和付费与院内绩效考核相挂钩,将DRG重点指标(CMI、RW、四级手术、时间消耗指数等)纳入绩效管理,并增加一定比例的DRG/DIP结算额和成本管控的考核指标,既加强了医院科室主任的运营理念及运营能力,又促使临床科室关注科室病种的合理性。
再次、医院可实施DRG/DIP付费绩效政策倾斜。比如,对重点发展专业、科室给予绩效倾斜:对弱势专业和低权重专业给予政策性倾斜;对耗占比较高的专业或病组给予绩效抵扣:对药占比较高的病组给予绩效扣减;对新技术、新项目给予重点扶持。
最后,引入临床运营助理:①协助科主任做好预算编报与执行、病种结构分析、单元运营绩效评估等,为科室运营决策提供建议;②参与对科室资源配置申请的论证和评估工作,并发表专业评估意见;③分析科室运营成本结构与效益情况,提出成本管控策略;④沟通及反馈信息;⑤深入探索适用于临床运营助理工作的临床数据管理需求,助力临床数据管理平台建设;⑥推动医疗服务流程优化与再造;⑦优化与调整科室绩效考核方案;⑧普及与推广经济运行效益理念,总结临床运营助理实践经验。
临床运营助理是科室DRG/DIP绩效管理的助推者,其通过不断进行评价方式方法创新,完善绩效评价体系,提升各级各类人员能动性,确保医疗质量安全,促进医院高质量可持续发展。
文章来源:1.《DRG/DIP医院管理应用》课件;2.医院运营咨询新知,《DRG下医院运营分析指标体系探讨》;3.易策医管研究发展院,《医院运营管理实践策略:做好波士顿矩阵运营分析》,版权归原作者所有,仅供参考学习,如有侵权请联系删除,谢谢
有需要添加微信: